Una Moderna Organizzazione
della Sanità
Unire Qualità ed Economia
Carlo Casciani
La società è pervasa da un ritmo innovativo e quindi di conoscenze sempre più frenetico.
Il settore della ricerca biomedica è quello che procede più velocemente. Infatti le statistiche di proiezione dicono che se il XX secolo è stato il secolo della Fisica, il XXI secolo sarà il secolo della Bio-Medicina.
Io credo, che se si manterrà questa cascata di conoscenze, noi entro i prossimi dieci anni assisteremo ad una rivoluzione della medicina, sia nella diagnostica che nella terapia.
Guariremo patologie che oggi controlliamo ma che perdurano cronicamente, ci sarà un ulteriore aumento dell’età media, ma con una qualità di vita nettamente superiore a quella che oggi assicuriamo all’anziano.
Naturalmente le tecnologie hanno un costo, specie se si considera che la loro vita media è di cinque anni, pertanto la medicina tecnologica porta ad un aumento dello spesa sanitaria in tutto il mondo.
Si hanno due vie per ridurla: limitare l’adozione di nuove tecnologie o non aggiornarle, cosa non degna di una società che vuol definirsi civile e avanzata, oppure cambiare l’organizzazione del proprio servizio sanitario, nel senso di aggiornarlo adattandolo alla nuova medicina.
I tagli economici orizzontali e quindi indiscriminati vanno a danneggiare i settori più innovativi mentre l’economia può essere fatta riducendo o cancellando i servizi obsoleti o improduttivi facendo crescere quelli più tecnologicamente avanzati e più richiesti con investimenti sulla ricerca e sulle innovazioni, sia diagnostiche che assistenziali.
Nel 1978 con la legge 833 veniva creato il Servizio Sanitario Nazionale (SSN), che aveva come finalità la tutela della salute del cittadino come fondamentale diritto dell’individuo e interesse della collettività, questo veniva assicurato attraverso l’equità nell’accesso al SSN, l’onestà, la correttezza, le gestione, l’efficienza.
Dopo 30 anni di attività credo che il SSN non abbia sempre ottemperato a queste premesse alla sua esistenza.
In particolare, parlando a livello nazionale, non sempre sono stati rispettati l’equità di accesso, i tempi utili per le risposte, l’efficienza del sistema, la razionalizzazione della spesa, e per qualche regione l’onestà di gestione.
I costi della Sanità sono in aumento già per l’acquisizione o l’aggiornamento delle tecnologie, sia anche per una maggiore richiesta di prestazioni sanitarie.
Queste ultime sono dovute all’aumento dell’età media della popolazione, che avanzando con l’età aumenta l’incidenza di patologie che richiedono più diagnostica e più terapie, ma anche perché oggi il cittadino è più informato della propria salute attraverso i mass-media, e quindi frequenta di più le strutture sanitarie.
Pertanto il taglio orizzontale della spesa riduce i fondi sia per i servizi produttivi che per quelli poco produttivi.
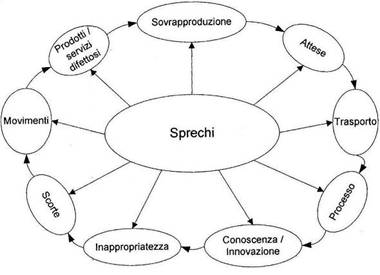
E’ necessario quindi fare tagli economici mirati, con la cultura del potatore più che del falciatore, in modo da incentivare e rafforzare con i finanziamenti i settori produttivi ed innovativi, organizzando e distribuendo in ogni regione le tecnologie, e diminuendo o chiudendo i settori poco produttivi, eliminando gli sprechi. (Tab.1)
Le 9 categorie degli sprechi di Ohno modificate da Parrella-Leggeri

Tabella 1
Questi possono definirsi come spese che non aggiungono valore e qualità al SSN, e quindi al cittadino utente.
In primo luogo vanno rafforzati i servizi diagnostici (laboratori, servizi per immagini, ecc.) e terapeutici (camere operatorie, day hospital, ecc.).
In tal modo si possono abbattere le liste d’attesa, togliendo anche molta burocrazia, ed assicurando un accesso al SSN più razionale e più pronto alle esigenze del cittadino malato.
Cosi ad esempio le camere operatorie vanno coordinate maggiormente, assicurando la puntualità dei Chirurghi, un turnover sul letto operatorio del malato più rapido, una risposta istologica più rapida e sicura con le moderne tecnologie, le riparazioni e l’assistenza alle macchine più pronte.
Va evitata una ripetizione inutile degli esami, che se invasivi sono dannosi per il malato.
Così gli esami radiologici, e in genere per immagini non possono essere ripetuti prima di sei mesi, tranne con una motivata richiesta del medico curante.
Pertanto è necessario provvedere per una carta sanitaria, o meglio per una penna informatica sanitaria digitale, in cui mettere tutti gli esami di laboratorio e per immagini, nonché la storia clinica, che il malato, specie se cronico può presentare in ogni struttura sanitaria ed il medico può conoscere la situazione clinica di quel cittadino, cui si assicura efficienza ed economia.
Un altro aspetto che va assicurato per coniugare economia e qualità del SSN è una moderna organizzazione. (Tab.2)

Tabella 2
Con l’assistenza domiciliare integrata con l’ospedale di riferimento si stabilisce una integrazione tra medicina ospedaliera e medicina del territorio.
E’ un punto di congiuntura tra la qualità di vita del malato, che sta in ospedale il tempo strettamente necessario, e l’economia sanitaria, tenendo presente che ogni girono di ricovero costa da 1000 euro in su.
Naturalmente l’accettazione ritardata e la dimissione anticipata avvengono nella massima sicurezza del malato.
Nel caso di malato di interesse chirurgico il ricovero può avvenire la sera prima dell’intervento, dopo che sono stati fatti tutti gli esami di laboratorio e strumentali in regime ambulatoriale nell’ospedale dove avviene il ricovero.
La dimissione può essere anticipata di due giorni, seguendo e monitorizzando a casa il soggetto operato per un numero di giorni sufficienti alla sua sicurezza.
In tal modo posso essere evitate almeno cinque giornate di ricovero, considerando per ognuna di esse, come spesa alberghiera, un costo di 1000 euro, vengono economizzati almeno 5000 euro, moltiplicando per il numero di malati nei vari Ospedali della Regione si raggiungono a fine anno cifre in economie molto significative, tanto da permettere lo stipendio ad un medico ed infermiere che seguono ogni dieci malati per massimo 10 giorni, in cui quotidianamente mantengono i collegamenti tra ospedale di riferimento e l’abitazione del malato.
Altro punto importante è l’accreditamento delle strutture pubbliche e private, in modo da conoscere e valutare la potenzialità diagnostica e terapeutica di ognuna, cioè il patrimonio tecnologico ed il suo aggiornamento.
Ciò permette di diversificare i DRG e una riduzione mirata dei letti a quelle strutture non autosufficienti per carenza di servizi qualificati e indispensabili nell’emergenza.
Le altre specialità sono quelle che più utilizzano le tecnologie e il loro rinnovo, pertanto vanno regolamentate per i costi e per la qualità. (Tab. 3)

Tabella 3
In una città come Roma dove sono presenti cinque facoltà Mediche e grandi ospedali, come il San Camillo ed il San Giovanni, ognuno ambisce ad avere un’alta specialità di settore, che oggi si muovono ognuna indipendentemente della altre, con ripetizioni di grandi tecnologie, fuori da ogni programma, e spese non controllate.
Pertanto vanno coordinate e possibilmente va fatta per ogni alta specialità una rete di qualità ISO 9001:2000, ciò permette di coniugare economia e qualità.
L’Agenzia Regionale del Lazio per i Trapianti e le Patologie Connesse ritiene che esistano ambulatori pubblici specialistici nella Regione che sono completamente autonomi l’uno dall’altro. Sarebbe opportuno che fossero collegati con un ospedale che ha un servizio di eccellenza in quel settore specialistico, in modo di fornire al cittadino un servizio uniforme e omogeneo ad alto livello. (Tab. 4)

Tabella 4
Un esempio può essere dato dagli ambulatori antidiabetici sparsi nella Regione Lazio, un loro collegamento, coordinamento e omogeneizzazione nella dieta e terapia interno ad un centro di eccellenza ospedaliera sarebbe un garanzia di qualità per il cittadino, ma rappresenterebbe anche una economia, nei casi difficili si ha un punto di riferimento per un consulto o per un ricovero.
E’ necessario però anche guardare al futuro prossimo, che in alcuni casi è già un presente.
Questo futuro, già iniziato, è rappresentato dalla Medicina Rigenerativa.
Essa si basa sull’uso delle cellule staminali. Viene applicata su diverse patologie come: ulcere da decubito, piaghe torpide, emiatrofie facciali, Romberg syndrome, esiti cicatriziali post-traumatici, esiti di ustioni, nella ricostruzione mammaria e nella chirurgia maxillo-facciale, senza trascurare le enormi possibilità di applicazione nel campo della chirurgia estetica mini-invasiva: pertanto la chirurgia rigenerativa si candita al servizio di tutte le branche della medicina e della chirurgia determinandone una completa rivoluzione.
Nelle ustioni è fondamentale il trapianto di cute coltivata entro 20 giorni. Stanno sorgendo in tutto il Mondo laboratori specializzati, che possano coadiuvare il chirurgo nell’isolamento e nella preparazione delle cellule staminali (laboratori GMP - autorizzati = good manufacturing practice), così da permetterne non solo l’impiego nella riparazione tessutale, ma soprattutto nell’organogenesi.
Questa sigla è indice di accreditamento di qualità in termini di :
a) Strutture , dedicate ed idonee
b) Personale, specializzato
c) Attrezzature, sterilità e asepsi
d) Sicurezza, di operatori, donatori e riceventi
e) Qualità finale del prodotto
f) Rintracciabilità del materiale prodotto (n° lotto)
E’ possibile infatti in futuro ottenere dalla loro coltivazione e sviluppo, nuovi organi che possano sostituire quelli gravemente danneggiati come accade in importanti patologie del cuore (infarto del miocardio) del rene (glomerulonefriti) e del fegato (cirrosi epatica).
L’utilizzo delle cellule staminali, cordonali e placentari, consente la realizzazione di quanto suddetto, senza suscitare problematiche di tipo bioetiche come l’impiego di staminali embrionali.
La chirurgia rigenerativa comprende tutte le biotecnologie e i biomateriali in grado di: sostituire riparare e rigenerare tessuti ed organi danneggiati, di ripristinare il normale profilo anatomico, senza interventi che presentino carattere di invasività. Il Gel Piastrinico (PRP, Pletelet Rich Plasma) e il Re-Cell sono due metodiche, che soddisfano a pieno tali criteri.
La prima infatti permette tramite un normale prelievo di sangue da un accesso venoso di ottenere un concentrato geliforme di piastrine con fattori di crescita tissutale e vascolare, che addizionato ad un prelievo di grasso autologo (contenente cellule staminali) ne permette il perfetto attecchimento e integrazione nel letto ricevente (distretti anatomici con deficit adiposo e che ne richiedano l’impiego, come il volto “zigomi, labbra, guance” la mammella ), andando a colmare importanti e gravi deficit cutanei e tissutali.
Quindi ad oggi viene impiegato non solo nelle patologie sopra enunciate, ma anche nella medicina estetica, permettendo ad esempio il riempimento del solco naso-genieno, del contorno orbitario della fronte (sedi di “rughe d’espressione”), delle labbra, sostituendosi ai fillers tradizionali di uso più comune, quelli di acido ialuronico, alla tossina botulinica permettendo l’inoculazione non più di materiali sintetici bensì di produzione propria, e nella chirurgia estetica ad esempio al tradizionale lifting chirurgico, in alcuni casi la blefaroplastica, gravati entrambi da cicatrici e da tutte le complicanze tipiche di ogni intervento.
La seconda metodica, il ReCell, consente tramite il prelievo di un cm² di cute, l’isolamento e la separazione delle cellule estratte dal campione prelevato e il loro allestimento in uno spray cellulare che viene vaporizzato sulla zona da trattare (in genere sede di acne, e di vitiligine, di cicatrici sclero-atrofiche).
La scommessa del futuro imminente in questo settore è l’abbandono di tutti i mezzi protesici utilizzati nella pratica clinica come nella mastoplastica additiva e in altri interventi, sfruttando i propri tessuti e componenti cellulari, con la minore invasività possibile, determinando la scomparsa di tutte le problematiche inerenti ad un intervento chirurgico come il dolore e le limitazioni funzionali presenti nel post-operatorio.
Siamo di seguito alla genesi di una nuova chirurgia ad alto spessore tecnologico che prevede l’entrata del laboratorio nelle sale operatorie tradizionali. Gli alti costi della tecnologia e della biologia dei tessuti sono ampiamente compensati dalla riduzione dei tempi di degenza e quindi dal ritorno precoce alle attività lavorative, ma soprattutto dalla possibilità che si intravede, di poter raggiungere risultati che fino a 5 anni fa sembravano fantascientifici: la rigenerazione
guidata ma spontanea dei tessuti.
Realizzando un Laboratorio GMP autorizzato per le culture cellulari e tissutali si colma un vuoto non solo nel Lazio ma in tutto il Centro Sud, che ne è privo, viceversa ne troviamo 4 al Nord dove ne sarà inaugurato uno nuovo prossimamente a Torino.
Questa struttura non ha solo un valore scientifico dove con uno staff fisso e qualificato possono trovare ospitalità tutti i protocolli di ricerca che vengono proposti da ricercatori della regione, ma rappresenta anche un’economia e non una spesa aggiunta.
Infatti oggi ad esempio, dal Centro Grandi Ustionati dell’Ospedale S. Eugenio, viene importata la pelle coltivata dai laboratori del Nord per necessità terapeutica assoluta, ad alto costo (8 cm² costa 3.000,00 €) non sempre si ha in maniera tempestiva e a volte arriva inquinata . Disponendo di un Laboratorio GMP avremmo un prodotto a costi più bassi prontamente e con maggiore controllo di qualità, senza considerare l’attività di ricerca che ci proietta nel futuro e che può dare ai nostri giovani la possibilità di esprimere il loro potenziale di ricerca in un campo innovativo.
Per la gestione del laboratorio GMP e della Banca della Pelle si è fatto un Consorzio in cui sono presenti Enti pubblici e privati.
Molte regioni del Centro-Sud possono convenzionarsi a rispondere alle direttive del Parlamento Europeo (direttiva 2004/23/CE) e al Consiglio d’Europa (Direttiva del 31.3.04) in cui si raccomandava alle Regioni di procedere alla Istituzione di questi Centri di Alta tecnologia o da sole o consorziandosi tra di loro, in caso di bacino d’utenza insufficiente, dettando la normativa per la lavorazione, conservazione, stoccaggio e destinazione dei tessuti e cellule umane (GMP).
Le Regioni dovevano applicare questa disposizione entro l’Aprile 2006.
Questo laboratorio GMP deve essere aperto alla collaborazione con i più avanzati centri internazionali del settore, per mettere in atto un sinergismo di forze intellettuali su una tematica così avanzata ed innovativa, specie nella ricerca. A questo fine sono già stati assicurati collegamenti con alcuni centri più avanzati a livello internazionali. Naturalmente il Laboratorio GMP è aperto alle Università ed Ospedali, che vogliono impiegare i loro ricercatori in questo lavoro scientifico.
Un Consiglio Scientifico Internazionale del Consorzio regolerà queste varie attività. Il Consorzio per statuto è a carattere privato, ma a maggioranza pubblica nei suoi organi collegiali e la sua attività, sempre per statuto, non è a fine di lucro.
Questo statuto assicura una snellezza amministrativa necessaria per un Laboratorio GMP di ricerca avanzata, le lungaggini burocratiche sarebbero di impedimento alle collaborazioni internazionali ed all’avanzamento della stessa ricerca.
D’altra parte la maggioranza del pubblico negli organi collegiali esercita un controllo sulle attività svolte dalla struttura, inoltre la mancanza del lucro crea una trasparenza nella gestione.